ISUOG Practice Guidelines: Ultrasound assessment of fetal biometry and growth
Ultrasound Obstet Gynecol 2019; 53: 715–723
Published online in Wiley Online Library (wileyonlinelibrary.com). DOI: 10.1002/uog.20272
Người dịch: BS Mai Thị Tú Uyên
Hiệu chỉnh: BS Hà Tố Nguyên
Khoa Chẩn đoán hình ảnh, Bệnh viện Từ Dũ
Nguồn: Hiệp hội siêu âm sản phụ khoa thế giới (ISUOG)
Hướng dẫn thực hành siêu âm đánh giá các chỉ số sinh trắc và sự tăng trưởng thai nhi của Hiệp hội Siêu âm sản phụ khoa thế giới (ISUOG) thuộc Tài liệu hướng dẫn siêu âm tiếng Việt của Hiệp hội siêu âm sản phụ khoa thế giới (ISUOG), được dịch và hiệu chỉnh bởi các bác sĩ có uy tín trong lĩnh vực siêu âm sản phụ khoa ở Việt Nam: BS Hà Tố Nguyên, BS Nguyễn Quang Trọng, BS Nguyễn Xuân Lan…
Hội đồng chuẩn mực lâm sàng
ISUOG là một tổ chức khoa học với tiêu chí hoạt động là thúc đẩy việc thực hành an toàn, huấn luyện và nghiên cứu khoa học đạt tiêu chuẩn cao trong lĩnh vực chẩn đoán hình ảnh của nữ giới. Hội đồng chuẩn mực lâm sàng của ISUOG (Clinical Standards Committee -CSC) có thẩm quyền đưa ra các hướng dẫn thực hành cũng như các đồng thuận cho các bác sĩ khi thực hành siêu âm chẩn đoán. ISUOG đã rất cố gắng để các hướng dẫn tại thời điểm lưu hành là đúng và cập nhật nhất, không một ai, dù là các hội viên hay các thành viên nào trong tổ chức ISUOG chấp nhận khả năng có sự sai sót trong các hướng dẫn, khuyến cáo hay dữ liệu được đưa ra bởi CSC. Các tài liệu được phát hành bởi CSC không nhằm mục đích xây dựng một chuẩn mực có tính pháp lý vì sự ứng dụng của các khuyến cáo và các hướng dẫn này có thể bị ảnh hưởng tuỳ từng cá thể, từng vùng miền và nguồn lực sẵn có tại địa phương. Các hướng dẫn này được ISUOG cho phép lưu hành miễn phí ([email protected])..
MỞ ĐẦU
Mục tiêu của các hướng dẫn này là mô tả cách đánh giá đúng các chỉ số sinh trắc thai và những rối loạn về tăng trưởng. Những rối loạn này chủ yếu gồm thai chậm tăng trưởng (FGR), hay còn gọi là chậm tăng trưởng trong tử cung (IUGR), thai lớn so với tuổi thai; cả hai dạng này đều cho các biến chứng thai kì và dự hậu chu sinh xấu. Tầm soát, xử trí thích hợp cho các dạng bất thường tăng trưởng là phần không thể thiếu trong chăm sóc tiền sản, và siêu âm đóng một vai trò chính yếu.
Những chỉ số sinh trắc thường được đo đạc nhất là đường kính lưỡng đỉnh (BPD), chu vi đầu (HC), chu vi bụng (AC) và chiều dài xương đùi (FL). Các chỉ số này được dùng để tính trọng lượng ước đoán (EFW) bằng nhiều công thức khác nhau [1]. Một điểm quan trọng là cần phân biệt kích thước thai tại một thời điểm và quá trình tăng trưởng của thai; đánh giá tăng trưởng thai cần có ít nhất 2 lần siêu âm tại hai thời điểm khác nhau. Triệu chứng và bệnh sử của mẹ, chỉ số nước ối và Doppler có thể cung cấp các thông tin giúp tiên đoán dự hậu xấu thai kì.
Đánh giá tuổi thai chính xác là điều kiện tiên quyết để xác định kích thước của thai có tương ứng với độ tuổi hay không. Trừ trường hợp thụ thai bằng các phương pháp hỗ trợ sinh sản, ngày chính xác hình thành hợp tử không thể xác định được. Về mặt lâm sàng, hầu hết ngày dự sanh được tính theo ngày kinh chót, tuy nhiên cách tính này đôi khi không chính xác và không tin cậy. Vì vậy, ngày dự sanh xác định khi thai 8-14 tuần, dựa vào chỉ số chiều dài đầu mông (CRL), là phương pháp đáng tin nhất để tính tuổi thai. Khi CRL lớn hơn 84mm, HC nên được dùng để tính tuổi thai. HC, có hoặc không kèm với FL, có thể được dùng để tính tuổi thai ở tam cá nguyệt 2 nếu không có siêu âm nào ở tam cá nguyệt 1 hoặc chu kì kinh không đều. Khi đã xác định được ngày dự sinh chính xác, những lần khảo sát sau đó không nên tính lại ngày dự sinh nữa. Siêu âm định kì có thể giúp xác định thai có phát triển bình thường không.
Trong hướng dẫn này, chúng tôi giả định rằng tuổi thai đã biết và được tính theo cách đã mô tả ở trên, đơn thai và hình thái học thai nhi bình thường. Chi tiết của các phân nhóm khuyến cáo sử dụng trong hướng dẫn được mô tả chi tiết ở phụ lục 1. Các mức độ chứng cứ không áp dụng trong hướng dẫn này.
HƯỚNG DẪN
Thai phát triển bình thường tương ứng với tuổi thai (AGA) là thai có kích thước nằm trong giới hạn bình thường so với tuổi thai đó. Thai phát triển bình thường tương ứng với tuổi thai có từng chỉ số sinh trắc hoặc trọng lượng ước đoán nằm trong khoảng bách phân vị từ 10 đến 90..
Thai nhỏ là thai có kích thước nhỏ hơn so với một ngưỡng quy ước của tuổi thai đó. Những thai nhỏ thường có EFW hoặc AC dưới bách phân vị 10, mặc dù một số y văn sử dụng ngưỡng cut-off là bách phân vị thứ 5, thứ 3, độ lệch -2SD hoặc Z-score.
Thai chậm tăng trưởng (FGR) hoặc thai giới hạn tăng trưởng trong tử cung (IUGR) là thai không đạt được tiềm lực tăng trưởng. Khó khăn trong việc xác định tiềm lực tăng trưởng khó đạt được sự đồng thuận về định nghĩa hữu ích lâm sàng [5]. Tình trạng này có thể đi kèm với dự hậu chu sinh xấu và các khiếm khuyết thần kinh. FRG được phân loại thành khởi phát sớm (được phát hiện trước 32 tuần tuổi thai) và khởi phát muộn (được phát hiện sau 32 tuần thai kỳ) [5,6]. Các thai nhi bị nghi ngờ FGR sẽ không nhất thiết phải là SGA tại thời điểm sinh và thai nhi vẫn có thể không đạt được tiềm lực phát triển của mình mặc dù không bị SGA khi sinh. Tương tự, không phải tất cả các thai nhi SGA đều bị hạn chế tăng trưởng; hầu hết là do thể tạng nhỏ [7]. Trước đây, sự đối xứng của các số đo sinh trắc học đã được xem là dấu gợi ý nguyên nhân của FGR. Với FGR đối xứng thường là do nguyên nhân lệch bội còn FGR không đối xứng thường do nguyên nhân suy tuần hoàn nhau thai. Tuy nhiên, nguyên nhân do lệch bội cũng có thể gây FGR không đối xứng và suy tuần hoàn nhau thai có thể dẫn đến FGR đối xứng. Hơn nữa, tính đối xứng một mình nó không phải là một chỉ điểm tiên lượng đáng tin cậy 10-12.
Thai lớn là thai có kích thước lớn hơn so với một ngưỡng quy ước của tuổi thai đó. Những thai lớn có EFW và AC trên bách phân vị 90, mặc dù một số y văn sử dụng ngưỡng cut-off khác như bách phân vị thứ 95, thứ 97, độ lệch chuẩn 2SD và Z-score. Thai lớn đủ tháng thường có trọng lượng lớn hơn một ngưỡng cutoff cố định (4000 hoặc 4500 g).
Các khuyến cáo
- Các ký tự viết tắt sau nên được dùng để mô tả kích thước và sự tăng trưởng của thai: AGA (thai có kích thước phù hợp với tuổi thai), SGA (thai nhỏ so với tuổi thai), LGA (thai lớn so với tuổi thai) và FGR (thai chậm tăng trưởng so với tuổi thai) (QUAN ĐIỂM THỰC HÀNH TÔT).
- Thuật ngữ “khởi phát sớm” (trước 32 tuần) và “khởi phát muộn” (sau 32 tuần) có thể thêm vào trong những chẩn đoán thai chậm tăng trưởng (PHÂN NHÓM KHUYẾN CÁO: C).
- Thuật ngữ thai chậm tăng trưởng “đối xứng” và “bất đối xứng” không nên dùng nữa vì không liên quan đến nguyên nhân hay ảnh hưởng tiên lượng (PHÂN NHÓM KHUYẾN CÁO : D)
Đo lường thai nhi: nên khảo sát gì, khi nào và làm như thế nào?
Các bác sỹ thực hiện siêu âm khảo sát các chỉ số sinh trắc thai nên được huấn luyện thực hành siêu âm sản khoa chuyên biệt, kể cả về tính an toàn của siêu âm. Nên tuân thủ nguyên tắc ALARA (“as low as reasonably achievable”). Máy siêu âm nên được trang bị chế độ thời gian thực, thang xám, đầu dò 2D, và có thể điều chỉnh mức năng lượng, chế độ dừng màn hình và phóng to-thu nhỏ cũng như các thước đo điện tử. Hình lưu và in nên tuân theo hướng dẫn [1,2] tại cơ sở làm việc. Những máy siêu âm này nên được bảo trì thường xuyên.
Trước 14 tuần, CRL nên được dùng để đánh giá kích thước và tính tuổi thai. Sau 14 tuần, nên đo BPD, HC, AC và FL [1,2].
Có thể thực hiện đo đạc qua ngả bụng hoặc ngả âm đạo. Khi đo đạc, hình ảnh nên rõ ràng với độ phóng đại đủ lớn và các mốc đo lường được thấy rõ để có các chỉ số thu được chính xác. Vị trí dặt con trỏ nên tuân theo theo các vị trí đã mô tả trong biểu đồ. Nên thường xuyên kiểm soát chất lượng đo lường. Có thể tham khảo kĩ thuật đo đạc và các cạm bẫy có thể được tìm thấy trên INTERGROWTH-21st website [14]. Có 2 phương pháp đo HC và AC, có giá trị tương đương nhau, là dùng công cụ đo ellips hoặc sử dụng 2 đường kính; trong cả 2 trường hợp con trỏ được đặt ở vị trí ngoài – ngoài. Nên dùng cùng một phương pháp đo trong một cơ sở thực hành và cùng một phương pháp với những nghiên cứu mà cơ sở đó dùng kết quả của nó làm chỉ số tham chiếu. Việc sử dụng công cụ ellips được khuyến cáo.
Các khuyến cáo
- BPD, HC, AC và FL nên được đo từ 14 tuần trở đi (PHÂN NHÓM KHUYẾN CÁO : D)
- HC và AC nên được đo bằng công cụ ellipse đi theo bờ ngoài chu vi của phần mềm (QUAN ĐIỂM THỰC HÀNH TỐT).
- Việc đo lường nên theo cùng một phương pháp với những nghiên cứu mà cơ sở đó dùng kết quả của nó làm trị số tham chiếu (QUAN ĐIỂM THỰC HÀNH TỐT).
Ước đoán cân nặng (EFW)
EFW được dùng để theo dõi kích thước thai và sự tăng trưởng thai [4]. Dùng EFW cho phép: các BS lâm sàng tóm tắt quá trình tăng trưởng, dựa vào các số đo; sử dụng cùng một mốc giải phẫu để đánh giá sự tăng trưởng trước và sau sanh (như cân nặng); và dùng EFW để thảo luận với cha mẹ và các bác sĩ nhi..
Tuy nhiên, EFW có các mặt hạn chế [16,17]: Sai số trong từng phép đo được nhân lên; độ chính xác của EFW bị giảm trong một lần đo và giữa các lần đo do các BS khác nhau; thường gặp sai số 10-15%18; sai số nhiều hơn ở những thai có vấn đề, ví dụ thai nhỏ hoặc thai lớn so với tuổi thai.
Hầu hết các công thức tính EFW đều cần thông số AC, một trị số khó đo chính xác và bị ảnh hưởng bởi nhiều yếu tố. Thời gian giữa 2 lần siêu âm nên tối thiểu là 3 tuần để giảm thiểu tỉ lệ dương tính giả trong việc chẩn đoán rối loạn tăng trưởng trọng lượng thai nhi, mặc dù khuyến cáo này không bao gồm những trường hợp cần siêu âm do những chỉ định lâm sàng. Tuy nhiên, việc theo dõi sức khỏe thai nhi có thể siêu âm mà không cần tính EFW. Giá trị EFW nên được tham chiếu với những biểu đồ của riêng nó. EFW không nên được đánh dấu trên biểu đồ cân nặng dành cho trẻ sơ sinh, do chúng gồm một phần lớn các thai FGR do sanh non.
Các khuyến cáo
- Từng kích thước đo lường nên được thực hiện một cách cẩn thận. Nên so sánh EFW đo được với bảng tham chiếu đã được công nhận (QUAN ĐIỂM THỰC HÀNH TỐT).
- EFW không nên được đánh dấu trên biểu đồ cân nặng cho trẻ sơ sinh (PHÂN NHÓM KHUYẾN CÁO : C).
Kiểm soát chất lượng của các phép đo lường các chỉ số sinh trắc thai nhi.
Kiểm soát chất lượng giá trị các số đo sinh trắc cần thiết cho mục đích đánh giá và theo dõi. Chiến lược kiểm soát chất lượng nên bao gồm việc lưu trữ hình ảnh xem lại và đánh giá các chỉ số trong một lần đo và giữa các lần đo. Hướng dẫn quốc gia và hướng dẫn của riêng đơn vị thực hành nên khuyến khích sử dụng các mặt cắt và vị trí đặt con trỏ theo chuẩn. Nên thực hành đúng chuẩn mực để cải thiện trong các lần đo sau.
Việc kiểm soát chất lượng hình ảnh khi đo CRL, HC, AC và FL nên dùng các tiêu chuẩn đã được ghi nhận; như hệ thống được phác thảo ở Bảng 1 [24,25]. Việc kiểm soát chất lượng các dữ liệu đo đạc có thể đạt được bằng việc đánh giá qua nhiều lần đo lại của cùng một người đo (dựa trên hình ảnh lưu và việc đặt các vị trí con trỏ) hoặc giữa các BS đo khác nhau (vị trí đặt con trỏ bởi một BS siêu âm khác) Cuối cùng, việc phân tích sự phân bố các trị số nên được thực hiện.
Các khuyến cáo
- Hình ảnh đo đạc nên được thường xuyên kiểm tra chất lượng (GOOD PRACTICE POINT).
Hướng dẫn quốc gia và riêng cho cơ sở thực hành nên được tuân theo (GOOD PRACTICE POINT). - Quá trình kiểm soát chất lượng nên bao gồm (GOOD PRACTICE POINT). (1) Xem lại hình ảnh (tốt nhất nên được thực hiện bởi những người làm có kinh nghiệm mà hiểu được các nguyên lý đảm bảo chất lượng hình ảnh và thực hành siêu âm); (2) Kiểm chứng bằng cách chọn ngẫu nhiên ít nhất 10% số hình được lưu trữ rồi tiến hành đo đạc lại và so sánh với người đã đo; (3) phân tích sự phân tán Zscore của những thông số kích thước thai chuyên biệt, bao gồm EFW
- Người làm nên được đào tạo lại nếu hình ảnh kém chất lượng, các chỉ số đo đạc ngoài giới hạn 95% sự đồng thuận hoặc phân tán Z-score khác với giá trị mong đợi.
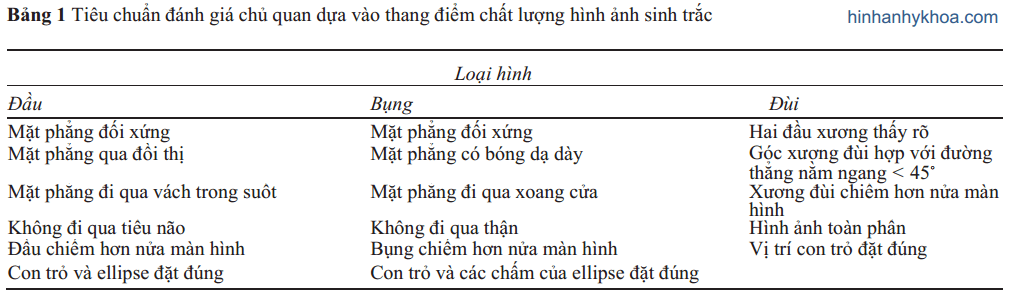
Khoảng tham chiếu sinh trắc và sự phát triển chuẩn
Sự khác biệt giữa khoảng tham chiếu mô tả và tiêu chuẩn quy định của sự tăng trưởng là yếu tố cơ bản. Có nhiều đường cong tham chiếu, được xây dựng bằng phương pháp hồi cứu, mô tả sự phân bố các chỉ số đo đạc trong một dân số nhất định với một khoảng thời gian cho sẵn (e.g Hadlock và cs 1991 [28]). Tuy nhiên, chỉ có một số ít khoảng tham chiếu mô tả biểu đồ dựa vào dân số là có chất lượng phương pháp luận tốt [22]. Tiêu chuẩn quy định mô tả sự tăng trưởng trong điều kiện tối ưu có thể cung cấp khoảng tham chiếu kỳ vọng ở những phụ nữ khỏe mạnh và từ dân số khỏe mạnh (ví dụ biểu đồ INTERGROWTH-21st [4]). So sánh với chuẩn dân số khỏe mạnh là phương pháp thông thường trong quan sát so sánh ca đơn lẻ trong y khoa; điều này có thể khác với tình huống trong dân số nguy cơ cao của sự tăng trưởng không tuân theo qui luật. Tiêu chuẩn quy định được xây dựng chính yếu từ dữ liệu tiến cứu, cho cỡ mẫu và dân số chọn lựa được định nghĩa trước, tốt nhất là từ các nơi khác nhau trên thế giới, với điều kiện tính đúng tuổi thai, có kiểm soát chất lượng và protocol siêu âm. Kết cục thai kì nên được theo dõi đến cuối cùng.
Bất kể thiết kế là theo quy định hay mô tả, nên lấy mẫu cố định hoặc ngẫu nhiên để dữ liệu cân bằng thống nhất trong suốt thời gian mang thai.
Các tiêu chí của Tổ chức Y tế Thế giới (WHO) sau đây cần được xem xét khi đưa ra các tiêu chuẩn tăng trưởng. Chúng có thể được chia thành ba lĩnh vực chính: lựa chọn dân số quan sát; thu thập kết quả; và tiêu chuẩn hóa các kỹ thuật để quan sát.
Về lựa chọn dân số, nghiên cứu nên lớn, tiến cứu và dựa trên dân số đúng (khác với dân số tham khảo). Vị trí địa lý của các cơ sở chăm sóc thai kỳ nên được giới hạn ở khu vực thành thị với tỷ lệ sinh đẻ bất lợi thấp và ít tiếp xúc với ô nhiễm, khói thuốc lá, phóng xạ và các chất độc hại khác, và hầu hết có các nhu cầu về sức khỏe, giáo dục và dinh dưỡng của người dân.
Mẫu của phụ nữ nên sử dụng các tiêu chí được xác định trước để xây dựng các tiêu chuẩn và nên thu thập các kết quả cụ thể, bao gồm: nhân trắc học sơ sinh (thành phần cơ thể trẻ sơ sinh, thực hành nuôi dưỡng trẻ sơ sinh và tăng trưởng sau sinh, cũng như tăng trưởng sau sinh) cho toàn bộ dân số, và đánh giá động cơ phát triển sau sinh theo các mốc quan trọng của WHO. Nên sử dụng các quy trình chuẩn, thiết bị nhất quán và nhân viên được đào tạo tập trung.
Cuối cùng, thiết bị siêu âm nên được lựa chọn dựa trên các tiêu chí được xác định trước sau khi tham khảo ý kiến rộng rãi theo yêu cầu của WHO. Nhiều phép đo đạc trên siêu âm nên được thực hiện và chúng nên được chứng thực bằng nhân trắc học sơ sinh. Kết quả sinh trắc học siêu âm nên dấu bác sĩ siêu âm để loại bỏ sai lệch kết quả dự kiến. Chiến lược kiểm soát chất lượng cho những số đo trước và sau sinh bao gồm đào tạo, tiêu chuẩn hóa và chứng nhận người làm siêu âm, sử dụng các giao thức để kiểm soát chất lượng xem xét hình ảnh siêu âm, theo dõi dữ liệu và đo lại mẫu ngẫu nhiên.
Các biểu đồ tham chiếu khác nhau có thể báo cáo các phân vị khác nhau cho cùng một phép đo thai nhi; điều này có thể là do sự khác biệt về phương pháp trong việc tạo ra chúng [3,22,29]. Gần đây, các biểu đồ đã báo cáo về cách dân số ‘nên tăng trưởng hơn là cách dân số tăng trưởng tại một thời điểm cụ thể [4,30,31,32]. Khái niệm này đã dẫn đến việc xây dựng các tiêu chuẩn quốc tế về sinh trắc học thai nhi, mô tả sự tăng trưởng tối ưu ở thai nhi từ các thai kỳ có nguy cơ thấp của chậm tăng trưởng thai nhi [4,31]. Các tiêu chuẩn này, xuất phát từ các dân số đa trung tâm, đa chủng tộc, đa dạng về địa lý có nguy cơ thấp về kết quả bất lợi của mẹ và chu sinh, có thể phản ánh phù hợp hơn trong thực hành lâm sàng hiện đại Việc thông qua các biểu đồ quy định như vậy cũng sẽ cho phép đánh giá sự tăng trưởng liên tục sự sống của thai trong tử cung và sau sinh. Các biểu đồ tùy chỉnh và có điều kiện đã được đề xuất thay thế cho các biểu đồ dựa trên dân số hoặc biểu đồ tham chiếu [32,33-35]. Biểu đồ tham chiếu tùy chỉnh được sử dụng bằng cách điều chỉnh các biến được biết là ảnh hưởng đến cân nặng và tăng trưởng của thai nhi, chẳng hạn như chiều cao và cân nặng của mẹ, nguồn gốc dân tộc và giới tính thai nhi. So với các biểu đồ tham chiếu không tùy chỉnh dựa trên dân số, biểu đồ tùy chỉnh sẽ chỉ định một tỷ lệ khác của thai nhi như SGA khi sinh. Điều này có thể phù hợp với các đơn vị dân số trước sinh đa dạng về các yếu tố [36]. Đánh giá sự tác động của việc sử dụng một biểu đồ so với biểu đồ khác bằng cách áp dụng nó vào cơ sở dữ liệu cục bộ có thể được thực hiện như một quy trình thăm dò và sơ bộ.
Các khuyến cáo
- Các biểu đồ sinh trắc học của thai nhi mà được xây dựng dựa trên quan sát tiến cứu, dân số thực sự và xuất phát từ các nghiên cứu với độ lệch phương pháp thấp nhất nên được sử dụng (ĐIỂM THỰC HÀNH TỐT).
- Đánh giá thường xuyên số lượng (%) thai nhi được coi là tăng trưởng bất thường (tức là dưới ngưỡng cắt cụ thể) nên được thực hiện (ĐIỂM THỰC HÀNH TỐT).
- Người thực hành nên ý thức về các biểu đồ được qui toàn quốc hoặc địa phương (ĐIỂM THỰC HÀNH TỐT).
Số liệu nào nên được sử dụng trong việc mô tả sinh trắc học và điểm cắt nào để xác định sinh trắc học bất thường?
Các phép đo được thực hiện trên siêu âm thai nhi có thể được báo cáo dưới dạng dữ liệu thô, được biểu thị bằng mm hoặc cm. Bởi vì các phép đo và phân phối của chúng thay đổi theo thời gian mang thai, phân vị, Zscores, độ lệch phần trăm so với giá trị trung bình hoặc bội số của trung vị [23] cũng có thể được sử dụng khi tham chiếu dữ liệu thô của phạm vi tham chiếu. Phân vị hoặc Z-scores là các số đo độ lệch so với giá trị trung bình của dân số, theo giả định về tính phân phối bình thường của tham số đo. Việc sử dụng Z-scores có một số lợi thế, bao gồm thang đo là tuyến tính, cho phép so sánh giữa các biến sinh trắc học khác nhau ở các độ tuổi thai khác nhau 37. Phân vị mang tính trực quan, dễ hiểu hơn so với Z-scores và có mối quan hệ chính xác giữa chúng khi có sự phân phối bình thường của dân số (phân vị thứ 5 tương đương với điểm Z là -1,64 , phân vị thứ 10 tương đương với điểm -1,28) [38].
Điểm cắt dưới phân vị thứ 10 so với tuổi thai đối với AC và/hoặc EFW là định nghĩa thường được chấp nhận của thai chậm tăng trưởng. Tuy nhiên, giá trị ngưỡng phân vị thứ 10 thay đổi tùy theo biểu đồ được sử dụng. Hơn nữa, hầu hết trẻ sơ sinh nhỏ so với tuổi thai là không chậm tăng trưởng lúc sinh và một số trẻ chậm tăng trưởng do bánh nhau thiếu chất dinh dưỡng có nguy cơ bị tổn hại hoặc thai chết lưu là có cân nặng phù hợp với tuổi thai lúc sinh [39].
AC và EFW càng dưới mức ngưỡng, nguy cơ thai chậm tăng trưởng thực sự càng cao 36. Một sự đồng thuận Delphi liên quốc gia gần đây đã đề xuất rằng điểm cắt của AC hoặc EFW dưới ngưỡng phân vị thứ 3 có thể được sử dụng làm tiêu chí chẩn đoán duy nhất cho thai chậm tăng trưởng 5. Trong trường hợp AC hoặc EFW dưới phân vị thứ 10, chẩn đoán FGR chỉ nên được xem xét khi kết hợp với các tham số khác (Bảng 2). Tùy thuộc vào tuổi thai, chúng bao gồm mẹ (động mạch tử cung) hoặc thai nhi (động mạch rốn hoặc chỉ số não / rốn)
Các khuyến cáo
- Các giá trị quan sát phải được tính theo mm hoặc cm và phân vị hoặc điểm Z phải được tính toán (ĐIỂM THỰC HÀNH TỐT).
- Một thai nhỏ (AC hoặc EFW dưới 10 centile) nên được xem xét có nguy cơ mắc FGR (MỨC KHUYẾN NGHỊ: C).
- Tiêu chuẩn chẩn đoán FGR cũng có thể dựa trên tiêu chí đồng thuận Delphi5 (ĐIỂM THỰC HÀNH TỐT).

Sự khác biệt giữa kích thước và sự tăng trưởng của thai nhi và làm thế nào để đánh giá sự tăng trưởng?
Có nhiều phương pháp khác nhau để xây dựng các tiêu chuẩn cho sự phát triển của thai nhi. Tốt nhất, các nghiên cứu nên đánh giá theo chuỗi phép đo của các chỉ số sinh trắc thai nhi đang phát triển, vì điều này mang lại lợi thế đáng kể so với các phép đo kích thước đơn lẻ trong việc đánh giá quá trình tăng trưởng, cho phép đánh giá tốc độ tăng trưởng và các đặc điểm tăng trưởng, đặc biệt trong tam cá nguyệt thứ ba khi hầu hết các bất thường tăng trưởng xảy ra. Khó khăn của các nghiên cứu như vậy là chi phí tương đối cao, thời gian cần thiết để thu thập dữ liệu và sự cần thiết phải tuân thủ mạnh mẽ của bệnh nhân.
Siêu âm lập lại nên được sử dụng để xây dựng các biểu đồ tăng trưởng theo chiều dọc, trong đó một số phép đo được thực hiện từ cùng một thai nhi ở các độ tuổi thai khác nhau40. Tốc độ tăng trưởng của thai nhi, thường được biểu thị bằng độ lệch so với biểu đồ tốc độ tăng trưởng chuẩn (thay đổi số centile hoặc điểm Z khi thai lớn), đặc biệt liên quan đến việc đánh giá sự phát triển của thai nhi, thay vì kích thước của thai nhi. Một số [36,41,42], nhưng không phải tất cả [43-45], các nghiên cứu đã báo cáo rằng tốc độ tăng trưởng ở tam cá nguyệt thứ ba giảm có liên quan đến kết cục thai kì bất lợi, nhưng với tốc độ tăng trưởng giảm trong tam cá nguyệt thứ hai có liên quan với với kết cục thai kì bất lợi hay không vẫn chưa rõ. Đánh giá tăng trưởng cá thể hoá ở tam cá nguyệt thứ hai giúp ước tính tiềm năng chậm tăng trưởng.
Nhìn chung thì một số đo trực tiếp đơn lẻ không có cung cấp thêm thông tin cho việc đánh giá sự tăng trưởng của thai. Tuy nhiên, một xuất bản năm 2015 của Sovio và cs. 36 chỉ ra rằng thai nhi được xem là thai nhỏ so với tuổi có mức tăng trưởng AC thấp bất thường và có khả năng mắc bệnh sơ sinh tăng đáng kể. Như vậy tốc độ tăng trưởng có thể phải được kết hợp với các đánh giá khác thì mới thật sự có ích trong việc đánh giá sự tăng trưởng thai trong tam cá nguyệt thứ ba.
Các khuyến cáo
- Nên sử dụng thuật toán thống kê phù hợp để xây dựng các tiêu chuẩn tăng trưởng của thai nhi (ĐIỂM THỰC HÀNH TỐT).
- Theo dõi sự tăng trưởng của thai nhi có thể giúp ích trong việc quản lý thai kỳ, mặc dù việc thực hiện lâm sàng sẽ phụ thuộc vào thực hành tại địa phương và hướng dẫn tại cơ sở (ĐIỂM THỰC HÀNH TỐT).
- Việc quan sát sự giảm của centile hoặc điểm Z trên biểu đồ tăng trưởng sẽ kích hoạt giám sát hơn nữa (MỨC KHUYẾN CÁO C); việc giảm hơn hai phần tư (hoặc hơn 50 centiles) đã được khuyến cáo theo tiêu chí đồng thuận cho FGR [5].
- Mối quan hệ giữa tốc độ tăng trưởng theo thời gian và phát hiện thai nhi nhỏ có nguy cơ dẫn đến kết quả bất lợi đòi hỏi cần thêm khảo sát (ĐIỂM THỰC HÀNH TỐT).
Làm thế nào và khi nào chúng ta nên sàng lọc thai nhi FGR và/hoặc SGA?
Một lần siêu âm thường quy ở tam cá nguyệt 2 được thực hiện trong khoảng từ 18 đến 22 tuần tuổi thai1. Khoảng thời gian này là thời điểm thích hợp để phát hiện kịp thời các bất thường bẩm sinh chính. Việc thực hiện thêm siêu âm trong tam cá nguyệt thứ ba nên được dựa trên các hướng dẫn tại địa phương. Siêu âm lập lại để đánh giá sự tăng trưởng được khuyến cáo cách lần trước ít nhất 3 tuần. Các thuật toán cho thấy việc đo AC với khoảng cách 2 tuần có thể tăng tỷ lệ chẩn đoán FGR dương tính giả cao hơn 10%.
Siêu âm lập lại có lợi cho việc theo dõi tình trạng thai nhi và để phát hiện tiếp các bất thường tăng trưởng của thai nhi [36]. Kiểm tra siêu âm ở tuần thứ 36 thai kỳ được cho là có hiệu quả hơn so với thai 32 tuần tuổi thai trong việc phát hiện FGR và dự đoán kết quả bất lợi liên quan đến chu sinh và sơ sinh [47]. Nghiên cứu trong tương lai nên chú trọng việc siêu âm chẩn đoán chính xác thai nhỏ, để nhận diện thai nhi nhỏ có nguy cơ bệnh tật, tử vong và giúp xác định các biện pháp can thiệp có thể cải thiện kết cục sơ sinh [48].
Làm gì trong trường hợp sinh trắc học bất thường?
Quản lý FGR nằm ngoài phạm vi của các hướng dẫn này.
Sinh trắc học bất thường cần chỉ định khảo sát chi tiết thai nhi, bao gồm hẹn chính xác ngày khám cũng như đánh giá các yếu tố tiềm năng có thể dẫn đến sinh trắc học bất thường, bao gồm các yếu tố của mẹ và các điều trị liên quan (tăng huyết áp, tiểu đường, phơi nhiễm với vi trùng); đánh giá chi tiết về giải phẫu thai nhi và xem xét làm karyotype; và đánh giá tình trạng nhau, bao gồm Doppler động mạch tử cung và ĐMR và đánh giá hình thái nhau thai khách quan (vị trí đặt dây rốn, kích thước và cấu trúc nhau thai).
FGR cần được theo dõi tại đơn vị chuyên sâu để quản lý thai kỳ. Quản lý sẽ phụ thuộc vào nguyên nhân của FGR. Cần đánh giá sức khỏe của thai nhi để xác định những thai nhi có chỉ định kết thúc thai kỳ. Không có sự đồng thuận về cách tiếp cận tối ưu để đánh giá thai nhi trong những trường hợp này. Chiến lược xét nghiệm tiền sản bao gồm: car- diotocography (NST) bằng phương pháp đánh giá trên máy vi tính (ví dụ: tiêu chí Dawes-Redman) 49; bảng điểm sinh lý (BPP); đánh giá thể tích nước ối; đánh giá các chỉ số Doppler của động mạch rốn, động mạch não giữa của thai nhi hoặc kết hợp cả hai (tỷ lệ não nhau hoặc rốn); và đánh giá eo ĐM chủ và dòng chảy ống tĩnh mạch [50-52].
Các khuyến cáo
- Trong trường hợp FGR, cần gởi thai phụ đến một đơn vị thích hợp để quản lý thai. Điều này sẽ phụ thuộc vào nhiều yếu tố, bao gồm các yếu tố bà mẹ, tuổi thai và kết quả siêu âm và các xét nghiệm khác (ĐIỂM THỰC HÀNH TỐT).
- Khi có sự hiện diện của sinh trắc học bất thường, các triệu chứng của mẹ như tăng huyết áp mới xuất hiện và/hoặc mất/ đảo ngược sóng cuối tâm trương động mạch rốn nên nhanh chóng chuyển đến bác sĩ chuyên khoa thai kỳ có nguy cơ cao (ĐIỂM THỰC HÀNH TỐT).
Cần báo cáo những gì?
Báo cáo sinh trắc học / tăng trưởng của thai nhi bao gồm: các yếu tố về nội và sản khoa có liên quan; chỉ định và ngày siêu âm; ước tính tuổi thai và ngày sinh dự kiến; tuổi thai vào ngày siêu âm; đánh giá nước ối (hoặc bằng cách đánh giá trực quan, bể nước ối sâu nhất hoặc chỉ số nước ối); BPD, HC, AC và FL (tỷ lệ phần trăm và / hoặc điểm Z và tham chiếu / tiêu chuẩn được sử dụng); EFW tính bằng gam (với tỷ lệ phần trăm và / hoặc điểm Z, công thức và tham chiếu / tiêu chuẩn được sử dụng); biểu đồ (ví dụ: tham số kích thước và EFW so với tuổi thai); kết quả xét nghiệm trước sinh (ví dụ: điểm BPP hoặc siêu âm Doppler [53], nếu có liên quan); chẩn đoán; và các khuyến cáo để kiểm tra hoặc quản lý theo dõi.
Đánh giá sự tăng trưởng và phát triển của thai nhi: phương pháp bổ sung
Các tham số kích thước 2D thông thường, chẳng hạn như BPD và FL, phản ánh sự phát triển của xương. AC phản ánh chủ yếu kích thước gan, với một lượng nhỏ mô da xung quanh và lớp mỡ dưới da. Định lượng mô mềm cho phép đánh giá gián tiếp tình trạng dinh dưỡng của thai nhi. Những cải tiến trong độ phân giải của siêu âm thang xám và ứng dụng siêu âm ba chiều (3D) gần đây đã giúp đánh giá các thành phần cơ và mỡ của thai nhi ví dụ phép đo thể tích toàn bộ chi của thai nhi [54,55]. Thể tích chi được ứng dụng để cải thiện hiệu quả của việc đo thủ công thể tích chi của thai nhi. Những phép đo này giúp đánh giá tình trạng dinh dưỡng của thai và có những nghiên cứu cho rằng việc kết hợp tính thể tích chi với các số đo sinh trắc thai trên 2D có thể làm tăng độ chính xác ước lượng cân nặng thai nhi 7-59, cải thiện trong phát hiện FGR khởi phát muộn ở 34-36 tuần59.
Trị số sinh trắc một số cấu trúc giải phẩu thai bình thường dựa trên cộng hưởng từ (MRI) đã được xây dựng. Có nhiều xuất bản mô tả các mốc tăng trưởng và phát triển cho não và phổi. Tuy nhiên, sự đồng thuận giữa các bác sĩ ở mức độ kém, cần có cụ thể hơn về kỹ thuật sàng lọc và tham chiếu dành riêng cho MRI. Một phân tích tổng hợp gần đây về MRI và siêu âm trong dự đoán thai lớn cho thấy rằng không đủ bằng chứng để kết luận rằng EFW dựa trên MRI là tốt hơn.
Các lĩnh vực nghiên cứu trong tương lai
Nghiên cứu hiện tại về FGR tập trung nhiều vào kết cục thai kì xấu của thai với EFW dưới bách phân vị thứ 10 và với các phép đo Doppler bất thường. Tuy nhiên, vẫn có những em bé được sinh ra với cân nặng khi sinh trên centile thứ 10 mà kết quả sau sinh rất kém. Những thai nhi có cân nặng khi sinh giảm trong giới hạn bình thường, nhưng không đạt được tiềm năng phát triển như mặc định cũng có thể có nguy cơ kết cục chu sinh xấu cao hơn. Do tính không đồng nhất của việc ước lượng cân nặng trước sinh hay cân nặng khi sinh, nên có thể cần thêm các nghiên cứu sử dụng các tham số giải phẫu đơn lẻ hoặc một bộ tham số bổ sung. Vì bất thường về tăng trưởng phát triển theo những cách khác nhau, các nghiên cứu dài hạn sử dụng các phương pháp định lượng bệnh lý tăng trưởng có thể cần thiết để xác định những cá nhân thực sự có nguy cơ dẫn đến kết cục bất lợi.
Nhau thai đóng một vai trò quan trọng trong sự tăng trưởng bất thường. Hình ảnh chức năng của nhau thai có thể giúp dự đoán kết quả bất lợi [62].
KẾT LUẬN
Thực hiện và phân tích các chỉ số sinh trắc học thai nhi là một thành phần quan trọng của thực hành siêu âm sản khoa. Đối với các thai kì được xác định tuổi thai chính xác, việc đo các thông số sinh trắc học chính cùng với việc dùng công thức chuẩn mực để chuyển đổi các số đo này thành EFW, giúp cho phát hiện và theo dõi các thai nhi nhỏ. Siêu âm lập lại kích thước thai nhi có thể cung cấp thông tin hữu ích về sự tăng trưởng, với khả năng cải thiện dự đoán của trẻ sơ sinh SGA, đặc biệt là những trẻ có nguy cơ mắc bệnh. Tuy nhiên, các lỗi có thể xảy ra ở mỗi bước của quy trình như vậy ảnh hưởng rất nhiều khả năng phát hiện sự tăng trưởng bất thường của thai và quan trọng nhất là FGR. Do đó, trong thực hành lâm sàng, sinh trắc học thai nhi chỉ nên là một yếu tố trong nhiều cách chúng ta sàng lọc sự phát triển bất thường của thai. Thật hợp lý khi tin rằng không có phép đo đơn lẻ, công thức tính EFW hay bảng chuẩn nào sẽ cải thiện thực hành lâm sàng hiện tại của chúng ta. Sàng lọc FGR có thể được cải thiện nếu sử dụng phương pháp kết hợp bao gồm sinh trắc học cũng như các dấu hiệu lâm sàng, sinh học và/hoặc hình ảnh khác. Mục tiêu này sẽ chỉ trong tầm tay khi yếu tố ‘sinh trắc học” được chuẩn hóa tốt hơn cho tất cả những người làm công tác tiền sản.
TÁC GIẢ
Những hướng dẫn này được tạo ra bởi Lực lượng đặc nhiệm tăng trưởng và sinh trắc học của thai nhi ISUOG.
- L. J. Salomon (Chair), Department of Obstetrics and Fetal Medicine, Hopital Necker-Enfants Malades, Assistance Publique-Hopitaux de Paris, Paris Descartes University, Paris, France
- Z. Alfirevic, Department of Women’s and Children’s Health, University of Liverpool, Liverpool, UK
- F. da Silva Costa, Department of Gynecology and Obstetrics, Ribeirao Preto Medical School, University of Sao Paulo, Ribeirao Preto, S˜ ao Paulo, Brazil; and Department of Obstetrics and Gynaecology, Monash University, Melbourne, Australia
- R. L. Deter, Department of Obstetrics and Gynecology, Baylor College of Medicine, Houston, TX, USA
- F. Figueras, Fetal-Maternal Medicine Department, Barcelona Clinic Hospital, University of Barcelona, Barcelona, Spain
- T. Ghi, Department of Medicine and Surgery, Obstetrics and Gynecology Unit, University of Parma, Parma, Italy
- P. Glanc, Department of Radiology, University of Toronto, Toronto, ON, Canada
- A. Khalil, Fetal Medicine Unit, St George’s University Hospitals NHS Foundation Trust, London, UK; and Vascular Biology Research Centre, Molecular and Clinical Sciences Research Institute, St George’s University of London, London, UK
- W.Lee, Department of Obstetrics and Gynecology, Baylor College of Medicine and Texas Children’s Pavilion for Women, Houston, TX, USA
- R. Napolitano, Institute for Women’s Health, University College London, and University College London Hospitals NHS Foundation Trust, London, UK
- A. T. Papageorghiou, Fetal Medicine Unit, St George’s University Hospitals NHS Foundation Trust, London, UK; and Nuffield Department of Obstetrics and Gynaecology, University of Oxford, Women’s Center, John Radcliffe Hospital, Oxford, UK
- A. Sotiriadis, Second Department of Obstetrics and Gynecology, Faculty of Medicine, Aristotle University of Thessaloniki, Thessaloniki, Greece
- J.Stirnemann, Obstetrics, University Paris Descartes, Hopital Necker-Enfants Malades, Paris, France
- A. Toi, Medical Imaging, Mount Sinai Hospital, University of Toronto, Toronto, ON, Canada
- G. Yeo, Department of Maternal Fetal Medicine, Obstetric Ultrasound and Prenatal Diagnostic Unit, KK Women’s and Children’s Hospital, Singapore
TRÍCH DẪN
Những hướng dẫn này nên được trích dẫn là: “Salomon LJ, Alfirevic Z, da Silva Costa F, Deter RL, Figueras F, Ghi T, Glanc P, Khalil A, Lee W, Napolitano R, Papageorghiou AT, Sotiriadis A, Stirnemann J, Toi A, Yeo G. ISUOG Practice Guidelines: ultrasound assessment of fetal biometry and growth. Ultrasound Obstet Gynecol 2019; 53: 715–723.”
TÀI LIỆU THAM KHẢO
PHỤ LỤC 1 Mức độ chứng cứ và phân nhóm khuyến cáo

Nguồn: Hiệp hội siêu âm sản phụ khoa thế giới
Trang web đang upload liên tục các video bài giảng và tài liệu chẩn đoán hình ảnh. Để nhận được thông báo về các bài viết mới nhất, vui lòng đăng ký tại Form nhận bản tin và theo dõi tại kênh Youtube

















